Part.3 DPC病院群 2群、3群が明暗を分ける現実的なシナリオ
■増減収インパクト、費用負担インパクト
Part.1、Part.2で、DPC/PDPS制度(包括払い制度)の概要と、DPC病院群とⅡ群、Ⅲ群の要件を見てきた。医療費を抑えつつ、病院にとって金銭的インセンティブを与え、その費用負担は患者にさせる制度であるため、いかに納得感のある仕組みにするが重要である。ただ、ここまで見てきた結果、決して納得感のある制度とは言いづらいのが実情であった。
ここでは、Ⅱ群(メジャーリーグ)、Ⅲ群(マイナーリーグ)の違いによる金銭的なインパクトを比較してみる。まず、平成30年度時点でのⅢ群とⅡ群の係数差異シミュレーション(下図)がある。
 |
| Ⅲ群からⅡ群に移行した場合の係数増減シミュレーション (出所: 厚生労働省 H24.8.21 中医協DPC分科会 資料) |
この係数の差異を金額に直してみよう。DPC対象病院の入院費に占める包括評価部分の割合は52.8%となっている(出所: 平成23年社会医療診療行為別調査より計算)。また、病床1床当たり医業収益は17,627千円である(出所: 独立行政法人福祉医療機構 病院の経営分析参考指標(平成22年度決算分)の概要)。これらの数値を参考に、病床規模別に医療機関別係数の増減が与えるインパクトを試算すると、以下のようになる。
 |
| 病床規模別 医療機関別係数インパクト(単位:千円) ※平成30年度想定 現在はこの25%程度 |
病床1,000床であれば、医療機関別係数の差異が0.03ある場合、おおよそ2.8億円となる。差異が0.06では、インパクトが5.6億円弱にまで拡大する。病床数400床規模でも0.03の差異で1億円を超えてくることから、かなり大きな影響を持っていることが分かる。
 |
| 在院日数別 入院費用に対する医療機関別係数インパクト(単位:円) 平成30年度想定 現在はこの25%程度 |
患者負担は1日たった300円のインパクトかもしれないが、病院の収益には年間で数億円のインパクトになるメジャー入り(Ⅲ群→Ⅱ群)の影響。現時点では、係数の影響は、この25%程度に留まっているため、1,000床クラスでも年間数千万~1億強の収入増、400床規模であれば年間3千万弱、月で200万円程度の収入増に留まっており、患者負担も1日70円程度と想定される。ただ、26年改定、28年改定、30年改定と、25%ずつ影響が増してくることを考えると、病院・患者どちらにとっても無視できないインパクトを持ち合わせていることが分かる。
■広がる格差
メジャー入りした病院の中で、機能評価係数Ⅱ(医療機関の診療実績と診療体制を評価した係数)が最も高い病院である済生会熊本病院は、熊本医療圏でも非常に元気な病院であり、実績のほん一例だが2011年度の救急車搬入数は8,715台(出所: 済生会熊本病院 ホームページ「数字で見る済生会」)と、地域にとって無くてはならない病院だ。
 |
| 済生会熊本病院 外来がん治療センター |
さらに、急性期の医療をより多くの患者に提供しようと、効率的な運営に力を入れている病院でもある。上の写真は化学療法、放射線療法などを実施している外来がん治療センターだ。化学療法室はスタッフ等の人員的な体制の充実ぶりもさることながら、個室が多くなっているなど、安心して治療を受けられる環境と整えようとしており、地域から選ばれる病院であることが頷ける。
どの病院も、このような病院であれば良いのだが、下のグラフから、急性期病院を取り巻く環境が見えてくる。
どの病院も、このような病院であれば良いのだが、下のグラフから、急性期病院を取り巻く環境が見えてくる。
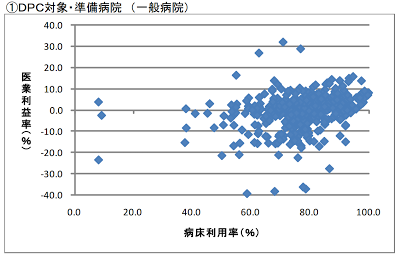 |
| 医業利益率の分布(出所: 厚生労働省 平成22年度 病院経営管理指標) |
横軸が病床利用率、縦軸が医業利益率で、DPC対象・準備病院がプロットされている。大きな傾向として利用率が高い病院ほど利益率がよさそうに見えるものの、利益率が10%を超えるような病院から、-20%を下回るような苦しい病院まで、そもそもの医業利益率の振れ幅が非常に大きいことが読み取れる。
今回のメジャー・マイナーの区分けは、元気がよい病院にはより収益が上がるように、元気が無い病院にはより苦しくなるような制度になり兼ねないだろうか。効率的な医療や体制整備にインセンティブを与える制度であることは理解しつつも、もはや万年マイナーで落ち着こうとしている病院にとってみたら、マイナス的な要素しか無い可能性すらある。格差は益々広がっていくのではないだろうか。
■『医師確保』が生むスパイラル
今回のメジャー・マイナーの区分けは、元気がよい病院にはより収益が上がるように、元気が無い病院にはより苦しくなるような制度になり兼ねないだろうか。効率的な医療や体制整備にインセンティブを与える制度であることは理解しつつも、もはや万年マイナーで落ち着こうとしている病院にとってみたら、マイナス的な要素しか無い可能性すらある。格差は益々広がっていくのではないだろうか。
■『医師確保』が生むスパイラル
広がる格差を埋めることはできないだろうか。「収益を上げるには何はなくとも『人』が必要だ」と医療者を確保したがる病院は多いが、将来、医療者確保がままならなくなってしまう可能性がある。
メジャー入りした病院のスパイラル
① 収益的に恵まれる
② 利益を人材育成、人材採用、設備・機器整備に投資
メジャー入りは採用面でもアピール(高度な医療をしています!)
③ より収益があがる
④ メジャー維持
⑤ ①に戻る、以下繰り返し
マイナー落ちした病院のスパイラル
① 収益的に苦しくなる
② 人材育成、人材採用、設備・機器整備に十分投資できない
さらに、採用では、メジャー入りした病院に比べ、アピール力に欠ける
③ より収益的に苦しくなる
④ メジャー昇格できず
⑤ ①に戻る、以下繰り返し
この2つのスパイラルから抜け出せなくする要因として、医師、看護師、薬剤師等、医療者の人材確保に苦労していることがある。医療者確保の苦労は日医総研リサーチエッセイ「近年の医療政策の意図せざる結果:医療分野における人材紹介ビジネスの拡大」(http://www.jmari.med.or.jp/research/dl.php?no=477)に詳しい。医療者確保のために人材紹介会社を使うにはお金が必要で、人材採用にお金が割けないことは、医師不足、看護師不足、薬剤師不足に直結することさえあるだけに、マイナー落ちした病院のスパイラルは、非常に現実的である。
地域の中核病院として、軽症から重症までまんべんなく見ている病院など、今回の枠組み上、評価することが難しい病院が、医師確保などに苦しみ、結果として、地域の医療が崩壊する、そんな最悪なシナリオが現実にならないことを祈るばかりである。
ただ、収益面では、係数の違いはクリティカルにならないと思われる。それは前出の医療機関ごとの収益性のバラツキがそもそも大きいように、係数の違い以上に、各病院の努力の余地が残されているように思う。これは前職で急性期病院の経営分析を行なってきたときに感じたことである。
係数よりも怖いのが「はしご外し」である。メジャー入りした病院と、マイナー入りした病院。これらはどちらもDPC対象病院、つまり急性期の病院である。ただ、政府が描く医療の将来像では、急性期病床は、「高度急性期」と、「一般急性期」に区分けされる絵を描いている。
 |
| 出所: 内閣官房 H23.6.2 社会保障改革に関する集中検討会議(第十回) 配布資料 |
これらの病床について、何か差を設ける可能性が考えられる。この差が、地域で高度な急性期を担っているマイナー病院にとっての『はしご外し』になり兼ねないか憂慮している。
高度急性期=メジャー(Ⅱ群)、一般急性期=マイナー(Ⅲ群)、というような区分けになり、例えば、メジャーでなければ5対1看護配置は算定できない、先進医療はできないといった違いが設けられる可能性もあり得る。メジャー・マイナーの入れ替えが頻繁になされる場合、病院毎の提供機能の制約は現場に混乱が生じるため、そこまでの差が設けられない可能性もあるが、あくまでも考えられるシナリオとして、無くはない話しである。それはPart.2で見たように、Ⅱ群の病院がない県もあるものの、どの都道府県にも最低1病院は大学病院があるため、アクセス面等での問題が生じない最低ライン(都道府県にⅠ群かⅡ群が1病院以上)は維持できている前提で、Ⅰ群・Ⅱ群・Ⅲ群の各グループ内において、ある程度対象患者や対象疾患が同じとなる条件下で、より効率的な医療を提供する競争を促し、インセンティブを与えることで、医療費抑制につなげようとすることも考えられなくもないのではないだろうか。
なお、上図において高度急性期から長期療養まで縦長のボックスで示されている「地域に密着した病床での対応」が、地域的に、病床・機能の再編にそぐわないケースへの配慮を表しているものと思われる。「高度急性期」という表現は、「病院」全体を指しているのか「病床」を指しているのか明確な結論は示されていないが、もし仮に「病院」であった場合、混乱は避けられないだろう。(「病床」という方向性で話が進んでいるように思われる)
■総合医の育成
このメジャーとマイナーの区分け。実績要件として初期研修医が設定されているため、初期研修医がメジャー、もしくはメジャーを目指す病院により集まることを後押しする可能性がある。その初期研修医たちは、色々な診療科をラウンドするという意味では、メジャー入りした病院で見る疾患は高度急性期に偏った患者である可能性があり、オールラウンドに見られる医師を育てる環境として適しているか疑問である。国民健康保険中央会から平成22年3月に出された総合医体制整備に関する研究会 報告書の中にも「大学の中の専門科の中をぐるぐる回っても、あまりプライマリケアの教育にはならないのではないか」といった意見・記載が見られる。大学に準じた医療を提供するメジャー入りした病院が総合医の育成を行うには、指導する医師が揃っていることはもちろん、経験を積むための診るべき患者が揃っていることも不可欠である。
今後、総合医の必要性が増してくる中で、それに逆行するような研修医の争奪戦の火種を作ることは、いささか疑問である。メジャー病院が総合医育成にきわめて有利な環境であるならばまだしも、おそらくそういったことは短期的に解決できないだろう。医師育成は結果が出るまでに時間がかかるだけに、中長期的な視野で慎重に政策誘導してもらいたい。
患者視点が置き去りになったメジャ、マイナーの区分けにより、少々過激なシナリオだが、地域の中核病院が苦しむ可能性を予測した。どうにかして、これは防げないだろうか。最後、Part.4では、患者、病院それぞれが何かできないか模索してみたい。
患者視点が置き去りになったDPC/PDPS制度今後、総合医の必要性が増してくる中で、それに逆行するような研修医の争奪戦の火種を作ることは、いささか疑問である。メジャー病院が総合医育成にきわめて有利な環境であるならばまだしも、おそらくそういったことは短期的に解決できないだろう。医師育成は結果が出るまでに時間がかかるだけに、中長期的な視野で慎重に政策誘導してもらいたい。
患者視点が置き去りになったメジャ、マイナーの区分けにより、少々過激なシナリオだが、地域の中核病院が苦しむ可能性を予測した。どうにかして、これは防げないだろうか。最後、Part.4では、患者、病院それぞれが何かできないか模索してみたい。
Part.1 包括払い制度は誰にとってメリットがあるのか
Part.2 患者視点が置き去りになった病院群の設定
Part.3 DPC病院群 2群、3群が明暗を分ける現実的なシナリオ(今回)
Part.4 よりよい医療を期待して、患者、病院にできること
内容をまとめたレポートはこちらからどうぞ⇒http://www.meditur.jp/our-reports/
